
अमेरिका में लीवर कैंसर ज्यादा प्रचलित नहीं है, लेकिन अन्य कई देशों में लीवर कैंसर काफी प्रचलित है, क्योंकि उन देशों में हिपेटाइटिस बी और सी संक्रमण और एफ्लाटॉक्सिन एक्सपोज़र बहुत सामान्य बात है, जो लीवर कैंसर के प्रमुख जोखिम घटक माने जाते हैं। पीलिया (आँखों और त्वचा में पीलापन), पेट के ऊपरी दाएं हिस्से में दर्द, दाएं कंधे की हड्डी में दर्द और वजन कम होना लीवर कैंसर के लक्षण हैं। ब्लड के कुछ टेस्ट और इमेजिंग स्केन के आधार पर डॉक्टर इसका निदान करता है।
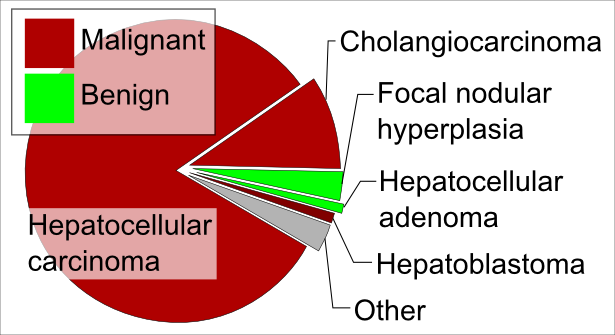
प्राइमरी लीवर कैंसर की शुरूआत लीवर से होती है, इसे हिपेटोसेल्यूलर कार्सिनोमा कहते हैं। बाइल डक्ट में होने वाले कैंसर को कॉलेंजियोकार्सिनोमा कहते हैं। यदि किसी अन्य जगह जैसे ब्रेस्ट या लंग का प्राइमरी कैंसर लीवर में पहुँच जाता है तो उसे मेटास्टेटिक कैंसर कहते हैं। मेटास्टेटिक कैंसर हिपेटोसेल्यूलर कार्सिनोमा की अपेक्षा बहुत कॉमन है। यहाँ मैं कुछ कम प्रचलित लीवर कैंसर जैसे हिपेटोब्लास्टोमा (जो बच्चों में होता है) और एंजियोसारकोमा का जिक्र करना मुनासिब समझता हूँ। इस लेख में मुख्य रूप से हम हिपेटोसेल्यूलर कार्सिनोमा का अध्ययन करने वाले हैं।
लीवर कैंसर के लक्षण और व्यवहार को अच्छी तरह समझने के लिए हमें लीवर की संरचना और कार्य प्रणाली को बारीकी से जानना बहुत जरूरी है। लीवर का प्रमुख कार्य ब्लड से विभिन्न टॉक्सिन्स को निकालना, फैट्स के पाचन में सहायक पित्त का निर्माण करना, आर.बी.सी. के निर्माण में सहायक हार्मोन्स का स्त्रवण करना आदि हैं।
आघटन
लीवर कैंसर छठा सबसे प्रचलित कैंसर है और कैंसर से होने वाली मौतों का दूसरा सबसे बड़ा कारण है। यह कैंसर पुरुषों में ज्यादा होता है और 45-60 वर्ष के लोग सबसे अधिक प्रभावित होते हैं।
इस वर्ष अमेरिका में प्राइमरी लीवर कैंसर के 42,8170 मामले (30,170 पुरुष and 12,640 स्त्रियां) सामने आ सकते हैं। सन् 1980 के बाद इस कैंसर का आघटन तीन गुना बढ़ चुका है। 2007 और 2016 के बीच इस रोग का आघटन 2% प्रति वर्ष के हिसाब से बढ़ा है। स्त्रियों की अपेक्षा, पुरुषों में आघटन तीन गुना देखा गया है।
इस वर्ष लीवर कैंसर से 30,160 लोगों की (20,020 पुरुष और 10,140 स्त्रियों) मृत्यु होने की संभावना है। लीवर कैंसर पुरुषों में मृत्यु पांचवां सबसे बड़ा और स्त्रियों सातवां सबसे बड़ा कारण है। सन् 1980 से 2017 के बीच इस कैंसर की मृत्युदर दो गुनी से अधिक हो चुकी है।
लीवर कैंसर के मामले निचले अफ्रीका और दक्षिण पूर्वी एशिया में अमेरिका की तुलना में अधिक होते हैं। कुछ देशों में तो यह सबसे अधिक प्रचलित कैंसर है।
इस कैंसर की 5 वर्षीय जीवन दर 18% है जबकि 40 साल पहले यह सिर्फ 3% थी। लीवर कैंसर के जिन मरीजों का डायग्नोसिस जल्दी हो जाता है, उनमें 5 वर्षीय जीवन दर 33% है। यदि कैंसर आसपास के टिश्यूज या ऑर्गन और/या लिम्फ नोड्स में फैल गया है तो 5 वर्षीय जीवन दर 11% रह जाती है। यदि कैंसर दूर के हिस्सों में फैल गया है तो 5 वर्षीय जीवन दर 2% रह जाती है।
यदि लीवर कैंसर डायग्नोसिस बहुत देर से होता है और उसे उपचार दिया जाता है तब भी वह कुछ समय तो सुकून से जी लेता है। यदि मरीज को किसी भी स्टेज का लीवर कैंसर हो और उसकी सर्जरी हो जाती है, तो भी वह अपेक्षाकृत थोड़ा अधिक समय चैन से बिता लेता है। मेरी राय है कि आप इन आंकड़ो पर आँख बंद करके विश्वास नहीं करें बल्कि निष्पक्ष रूप से अपनी रिसर्च करें और उसी हिसाब से निर्णय करें।
कारण
एलोपैथी के नुमाइंदे लीवर कैंसर का स्पष्ट कारण तो नहीं बताते लेकिन कुछ जोखिम घटकों (risk factors) जैसे धूम्रपान, नियमित शराब का सेवन, हिपेटाइटिस बी और सी संक्रमण, कुछ मेडीकल व जेनेटिक रोग आदि को जिम्मेदार मानते हैं। नीचे हम हिपेटोसेल्यूलर कार्सिनोमा और कॉलेंजियोकार्सिनोमा के रिस्क फैक्टर्स की चर्चा करेंगे। इन कैंसर्स का इंसीडेंस पूरी दुनिया में बढ़ रहा है और कुछ इलाकों में ये कैंसरजनित मृत्यु का प्रमुख कारण बने हुए हैं।
लीवर कैंसर के लिए प्रायः कोई स्क्रीनिग टेस्ट नहीं करवाया जाता। लेकिन यदि हम इसके रिस्क फैक्टर्स और लक्षणों का अच्छी तरह अध्ययन कर लेंगे तो लीवर कैंसर को शुरूआत में ही पहचान लेंगे और संपूर्ण उपचार संभव हो सकेगा। इसीलिए आप यह लेख पढ़ रहे हैं।
सामान्य रिस्क फैक्टर
जब भी कैंसर के कारण की बात होती है, ऑकोलोजी के नुमाइंदे एक ही घिसी-पिटी बात कहते हैं जीन म्यूटेशन। जीन म्यूटेशन क्या है और कैसे होता है, इसे न वे समझ पाएं हैं और न वे किसी को समझा पाते हैं। हाँ कुछ रिस्क फैक्टर्स की चर्चा अवश्य होती है, जो लीवर कैंसर का आघटन बढ़ाते हैं। रिस्क फैक्टर होने का मतलब यह भी नहीं है कि आपको लीवर कैंसर होगा ही, हाँ संभावना जरूर बढ़ जाती है और कभी कोई रिस्क फैक्टर नहीं होने पर भी लीवर कैंसर हो सकता है।
यदि एक से अधिक रिस्क फैक्टर विद्यमान हैं तो वे साथ-साथ प्रभाव डालते हैं। यह प्रभाव घनात्मक या कभी गुणात्मक भी हो सकता है, जैसे यदि किसी को हिपेटाइटिस का इंफेक्शन हो और वह नियमित ड्रिंक भी करता हो तो लीवर कैंसर होने की संभावना बहुत प्रबल हो जाएगी।
भौगोलिक स्थिति
एशिया और पेसिफिक आईलैंड के निवासियों में लीवर कैंसर के मामले ज्यादा प्रचलित हैं क्योंकि इन इलाकों में हिपेटाईटिस वायरस का संक्रमण बहुत आम है। गोरों में लीवर कैंसर का आघटन कम है, लेकिन अब बढ़ रहा है।
हिपेटाइटिस बी संक्रमण
क्रोनिक हिपेटाइटिस बी इंफेक्शन लीवर कैंसर का बड़ा रिस्क फैक्टर है, एशिया और अफ्रीका में लीवर कैंसर के ज्यादातर मामलों में हिपेटाइटिस संक्रमण की भूमिका बहुत महत्वपूर्ण है। हिपेटाइटिस बी का उपचार और टीका उपलब्ध है, लेकिन कई बार तो मरीज को पता ही नहीं होता कि उसे यह संक्रमण है क्योंकि कई ग्रामीण इलाकों में बुनियादी चिकित्सा सेवाएं उपलब्ध नहीं हैं।
हिपेटाइटिस बी इंफेक्शन के 95% मरीज ठीक हो जाते हैं, लेकिन 5% मरीजों में इंफेक्शन क्रोनिक हो जाता है और वे इस वायरस के करियर बन जाते हैं और स्वस्थ लोगों में संक्रमण फैलाते रहते हैं। हिपेटाइटिस बी संक्रमण के करियर्स से में लीवर कैंसर की संभावना 100 गुना तक होती है। सिरोसिस के 2.5% मरीज हर साल लीवर कैंसर के शिकार हो जाते हैं।
हिपेटाइटिस सी संक्रमण
हिपेटाइटिस सी संक्रमण भी लीवर कैंसर का एक अहम रिस्क फैक्टर है, और इन दिनों अमेरिका, यूरोप और जापान में लीवर कैंसर का बड़ा कारक बना हुआ है। हिपेटाइटिस बी के विपरीत हिपेटाइटिस सी संक्रमण के मरीजों में वायरस लंबे समय तक शरीर में बना रहता है और बीमारी क्रोनिक हो जाती है। लगभग 20-30% रोगियों को सिरोसिस हो जाता है। यदि हिपेटाइटिस सी के मरीजों का ठीक से उपचार होता है और एंटीवायरल दिये जाते हैं तो सिरोसिस और कैंसर का रिस्क बहुत कम हो जाता है।
हिपेटाइटिस सी के अधिकांश मरीजों को पता ही नहीं होता कि उन्हे यह इंफेक्शन हुआ है। इसलिए 1945 से 1965 के बीच पैदा हुए लोगों को हिपेटाइटिस सी के टेस्ट करवाने चाहिए, ताकि लीवर कैंसर के मामले कम किये जा सकें।
नॉन-अल्कोहलिक फैटी लिवर डिजीज (NAFLD)
यह संभवतः एक ऑटोइम्यून रोग है, जिसमें फैट जमा होने के कारण लीवर में सूजन आ जाती है। यह भी लीवर कैंसर का एक रिस्क फैक्टर है।
इम्युनोसप्रेशन
यह भी लीवर तथा अन्य कैंसर का खतरा बढ़ाता है। ट्रांसप्लांट करवाने वाले मरीजों में लीवर कैंसर का रिस्क दोगुना होता है। जिन्होंने लीवर ट्रांसप्लांट करवाया है, उनमें खतरा और अधिक होता है। एच.आई.वी./एड्स के मरीजों में लीवर कैंसर का रिस्क 5 गुना बढ़ जाता है।
ल्यूपस (Systemic Lupus Erythematosus)
कारण तो ज्ञात नहीं है लेकिन इस रोग में भी कैंसर का खतरा दो गुना रहता है।
डायबिटीज
डायबिटीज के रोगी में भी कैंसर का खतरा दो-तीन गुना रहता है। ऐसा मानते हैं कि मेटफॉर्मिन दवा कैंसर का रिस्क कम करती है।
कैमीकल्स और व्यवसायगत जोखिम
कई कैमीकल्स चिन्हित किये गए है जो लीवर कैंसर का रिस्क बढ़ाते हैं। इसमें आर्सेनिक बहुत महत्वपूर्ण है। कुंए के पानी में अक्सर आर्सेनिक पाया जाता है।
जिन फैक्ट्रीज में विनाइल क्लोराइड (यह प्लास्टिक में पाया जाता है), एक्रिलोमाइड, परफ्लोरोऑक्टानोइक PFOA (यह ड्राई क्लीनिंग के काम आता है), पॉलीक्लोरीनेटेड बाईफिनाइल्स (PCBs), परफ्लोरीनेटेड कैमीकल्स (PFCs), बेंजो(ऐ)पाईरीन (benzo(a)pyrene), और ट्राईक्लोरोइथाइलीन का प्रयोग होता है, वहाँ के कामगारों को लीवर कैंसर की संभावना रहती है।
सक्लीरोजिंग कोलेंजाइटिस
यह लीवर की एक क्रोनिक बीमारी है, जो इंफ्लेमेटरी बॉवल डिजीज से संबंधित (जैसे क्रोन्स डिजीज के साथ आई.बी.एस.) है। इस रोग में बाइल डक्ट में इंफ्लेमेशन और स्कारिंग हो जाती है जिस कारण पित्त के बहाव में रुकावट आ सकती है और पीलिया हो सकता है। इसके 10-15% मरीजों को कोलेंजियोकार्सिनोमा होने के चांसेज रहते हैं।
ऐफ्लाटॉक्सिन
अमेरिका के लिए यह एक विरला रिस्क फैक्टर है, लेकिन दुनिया के कई मुल्कों के लिए यह महत्वपूर्ण है। ऐफ्लाटॉक्सिन बी-1 जिसे ऐस्परगिलस प्रजाति के फंगस बनाता है, जो कुछ खाद्यान्नों जैसे गेहूं, मूंगफली, सोयबीन, और मक्का को संक्रमित करता है। यह टॉक्सिन लीवर की कोशिकाओं में पी-53 जीन को क्षतिग्रस्त करता है। पी-53 जीन खराब डी.एन.ए. की रिपेयर करते हैं और कैंसर सैल्स की ग्रोथ को नियंत्रित रखते हैं।
जेनेटिक्स
लीवर कैंसर कई बार आनुवंशिक हो सकता है। यदि परिवार में किसी को यह रोग हुआ है तो आपको लीवर कैंसर होने का रिस्क रहता है।
हीमोक्रोमेटोसिस
यह एक आनुवंशिक रोग है, जिसे आयरन ओवरलोड डिजीज भी कहते हैं। इसमें आयरन का अवशोषण बढ़ जाता है और यह आयरन लीवर में जमा होता रहता है। आगे जाकर रोगी को सिरोसिस और लीवर फैल्यर हो सकता है। इस रोग में लीवर कैंसर का रिस्क 20 गुना बढ़ जाता है।
कई बार लोगों को पता ही नहीं होता कि वे हीमोक्रोमेटोसिस रोग से ग्रसित हैं। रोग का पता चलने पर उपचार किया जाता है, जिसमें समय-समय पर नसों से ब्लड निकाला (phlebotomy) जाता है, जिससे मरीज की स्थिति नियंत्रण में रहती है। अकेले अमेरिका में 10 लाख लोग इस रोग से पीड़ित हैं।
प्राइमरी बिलियरी सिरोसिस

संभवतः यह एक जेनेटिक लंबी ऑटोइम्यून बीमारी है, जिसमें धीरे-धीरे लीवर की छोटी बाइल डक्ट्स क्षतिग्रस्त हो जाती है और लीवर में पित्त और टॉक्सिन्स जमा होने लगते हैं। फलस्वरूप लीवर में सिरोसिस हो जाता है।
विल्संस डिजीज
यह एक विरला रोग है, जिसमें रोगी के लीवर में कॉपर एकत्रित हो जाता है। यह भी लीवर कैंसर का एक रिस्क फैक्टर है।
अन्य आनुवंशिक रोग
जैसे अल्फा-1 एंटीट्रिप्सिन डेफीशियंसी, टाइरोसिनीमिया, एक्यूट हिपेटिक पोरफाइरियाज, पोरफाइरिया क्यूटेनिया टार्डा और ग्लायकोजन स्टोरेज डिजीज में भी लीवर कैंसर का रिस्क रहता है।
मदिरापान
असिमित और नियमित मदिरापान करने वाले बेवड़े देर-सवेर फैटी लीवर और अल्कॉहलिक हिपेटाइटिस के शिकार तो बन ही जाते हैं। कालांतर में सिरोसिक और अंत में लीवर फैल्यर होना अवश्यंभावी है। जो लोग रोजाना तीन से अधिक ड्रिंक लेते हैं उन्हें लीवर कैंसर का रिस्क रहता है। यदि आप शराब छोड़ना चाह रहे हैं, तो यह नेक काम तुरंत कर लीजिए।
धूम्रपान
धूम्रपान करने वालों को कई तरह के कैंसर्स जैसे लंग कैंसर या ब्लाडर कैंसर होने का खतरा रहता है और लीवर कैंसर भी इसमें अपवाद नहीं है। यदि वह ड्रिंक भी करता है तो खतरा और बढ़ जाता है। यदि माता और पिता दोनों गर्भावस्था में या उससे पहले धूम्रपान करते रहे हैं तो बच्चे को हिपेटोब्लास्टोमा होने की संभावना रहती है।
मोटापा
लीवर कैंसर और मोटापे का स्पष्ट संबंध तो नहीं है, लेकिन मोटे लोगों को नॉन-अल्कॉहलिक लीवर डिजीज का रिस्क अधिक रहता है। नॉन-अल्कॉहलिक लीवर डिजीज के रोगी को लीवर कैंसर का खतरा ज्यादा रहता है और यदि मोटापे को कारण डायबिटीज भी हो जाए तो कैंसर का रिस्क 2-3 गुना बड़ जाता है।
ऐनाबोलिक स्टिरॉयड्स
ऐनाबोलिक स्टिरॉयड्स प्रयोग करने वाले वेट लिफ्टर्स और खिलाड़ी आगे जाकर लीवर कैंसर के शिकार हो सकते हैं।
पान का बीड़ा
कुछ देशों में पान खाने का बड़ा चलन है। पान खाने वालों को कैंसर होने का खतरा रहता है।
अन्य रिस्क फैक्टर
एक्स-रे और सी.टी. स्केन आदि से खतरनाक रेडियेशन निकलता है, जो निश्चित रूप से लीवर कैंसर का रिस्क बढ़ाता है। ऑटोइम्यून हिपेटाइटिस, गाल ब्लाडर स्टोन्स और शिस्टोसोमायसिस नामक पेरेसाइट का संक्रमण लीवर कैंसर के रिस्क फैक्टर हैं। वैसे हमारे देश में उपरोक्त पेरेसाइट नहीं होता।
लीवर कैंसर के लक्षण
लीवर कैंसर के अधिकांश लक्षण लीवर में आई खराबी के कारण उत्पन्न होते हैं, जैसे पीलिया, पेट में दाईं तरफ दर्द या दाएं कंधे में दर्द आदि। हालांकि कुछ सामान्य लक्षण जैसे थकावट महसूस होना या अचानक वजन कम हो जाना भी लीवर कैंसर की तरफ इंगित करते हैं।
कई बार मरीज इस रोग की जटिलताओं से उत्पन्न लक्षण जैसे पीलिया (बाइल के प्रवाह में आई रुकावट के कारण), खून की कमी या रक्तस्त्राव के समाधान हेतु चिकित्सक से संपर्क करता है। चूँकि लीवर कैंसर के लिए कोई खास स्क्रीनिंग टेस्ट उपलब्ध नहीं है, इसलिए हमें रोग के संभावित लक्षणों की पूरी जानकारी रखना आवश्यक है, ताकि रोग का निदान शुरूआती दौर में ही हो सके।
हमें प्राइमरी लीवर कैंसर (जिसकी शुरूआत लीवर से होती है) और मेटास्टेटिक लीवर कैंसर (जिसमें किसी अन्य अवयव जैंसे ब्रेस्ट या लंग के कैंसर सैंल्स लीवर में पहुँच कर कैंसर उत्पन्न करते हैं) का बुनियादी फर्क भी मालूम होना जरूरी है। प्राइमरी लीवर कैंसर में प्रायः एक ही बड़ी गांठ होती है, जबकि मेटास्टेटिक में कई छोटी-छोटी गांठे हो सकती हैं।
प्राइमरी लीवर कैंसर में लक्षण अपेक्षाकृत जल्दी दिखाई देते हैं, जबकि मेटास्टेटिक लीवर कैंसर चुपचाप बढ़ते रहते हैं और शुरू में कोई लक्षण नहीं होते। हिपेटोस्ल्युलर कार्सिनोमा (लीवर कैंसर) और कॉलेंजियोकार्सिनोमा (बाइल डक्ट का कैंसर) के लक्षण एक जैसे ही होते हैं, लेकिन बाइल डक्ट के कैंसर में पीलिया (बाइल के प्रवाह में आई रुकावट के कारण) प्रमुख शुरूआती लक्षण है।
अन्य कैंसर्स की भांति लीवर कैंसर में भी शुरूआत में कोई विशेष लक्षण नहीं होते और बीमारी चुपचाप बढ़ती रहती है। बीमारी बढ़ने पर धीरे-धीरे लक्षण उभरने लगते हैं, इसलिए बीमारी का निदान काफी देर से होता है।
पेट में गांठ

दाईं तरफ की पसलियों के नीचे हल्के हाथ से परीक्षण करने पर लीवर में कोई सख्त गांठ या फुलाव महसूस हो सकता है। इसमें प्रायः दबाने पर दर्द नहीं होता। लेकिन यदि दबाने पर दर्द होता है, तो समीपवर्ती संरचनाओं में भी तकलीफ महसूस होगी। कभी-कभी लीवर कैंसर के कारण स्प्लीन बढ़ जाती है, तो दाईं तरफ भी दर्द हो सकता है और परीक्षण करने पर स्प्लीन को महसूस किया जा सकता है।
पेट में दाईं तरफ दर्द
दाईं तरफ पसलियों के नीचे पेट दर्द या बैचेनी लीवर की गांठ या किसी नाड़ी पर दबाव के कारण होता है। मरीज को सांस अंदर खींचने को कहें और उसकी दाईं तरफ की पसलियों के निचले किनारे पर हल्के हाथ से दबाकर परीक्षण करेंगे तो बढ़ा हुआ लीवर महसूस हो जाएगा।
दाएं कंधे की हड्डी में दर्द
कंधे की हड्डी को स्केप्युला कहते हैं। कभी लीवर में स्थित ट्यूमर नाड़ियों को उत्तेजित करता हैं, जो मस्तिष्क को सूचित करती हैं कि दर्द कंधे की हड्डी से आ रहा है, जिसके कारण कंधे की हड्डी में दर्द महसूस होता है, जबकि तकलीफ लीवर में होती है। इस तरह के दर्द को रेफर्ड पेन कहते हैं। यह दर्द बाएं कंधे या पीठ में भी हो सकता है। इसलिए यदि इस तरह का दर्द हो और कंधे में कोई चोट भी नहीं आई हो तो समझ लीजिए कि लीवर में कुछ गड़बड़ है।
पीलिया या पांडु रोग (Jaundice)

पीलिया वह स्थिति है जिसमें बिलिरुबिन जमा होने के कारण त्वचा और आंख का सफेद हिस्सा पीला हो जाता है। कुछ मरीजों में मल का रंग हल्का या सफेद सा हो जाता है। साथ ही मूत्र भी पीला दिखाई देता है। इसका परीक्षण घर के अंदर बल्ब या ट्यूब लाइट की रोशनी में नहीं बल्कि घर या क्लीनिक के बाहर सूर्य की प्राकृतिक रोशनी में करना श्रेयस्कर है।
खुजली
त्वचा में बाइल सॉल्ट्स जमा होने के कारण पीलिया के साथ-साथ खुजली भी होने लगती है। वैसे तो त्वचा में कहीं खुजली होना मामूली सी बात है। लेकिन यदि साथ में लीवर में कुछ खराबी भी है तो यह खुजली चिंता का विषय है।
जलोदर या पेट में पानी भर जाना और सांस लेने में तकलीफ

पेट में पानी भर जाना अच्छा संकेत नहीं है, और यह लीवर में खराबी की तरफ इंगित करता है। इसे इंगलिश में एसाइटिस कहते हैं। इस विकार में पहले तो पेट में फुलाव महसूस होता है, कमर पर कपड़े तंग होने लगते हैं या पैंट की कमर का नाप बढ़ जाता है, जबकि मरीज का वजन तो बढ़ा नहीं है। बाद में पेट में तरल का संचय बहुत बढ़ जाने के कारण फेफड़ों पर नीचे से दबाव पड़ता है, जो सांस में तकलीफ का कारक बनता है।
अकारण वजन बढ़ना
किसी भी व्यक्ति में अचानक और अकारण वजन बढ़ना अच्छी बात नहीं है। इस स्थिति में डॉक्टर को दिखाना जरूरी है। यदि पेट में बहुत अधिक पानी जमा हो जाए तो वजन बढ़ना भी तय है।
भूख नहीं लगना
वैसे तो भूख नहीं लगना एक सामान्य सा लक्षण है। लेकिन यदि भूख बहुत ही कम लगे या थोड़ा सा खाते ही पेट एकदम भरा हुआ लगने लगे और भोजन से घृणा सी होने लगे तो यह लक्षण लीवर कैंसर या किसी अन्य कैंसर की संभावना को प्रबल बनाता है।
उबकाई और उलटी
लीवर कैंसर की सभी स्टेज में कई कारणों से उबकाई या उलटी आना सामान्य बात है। लेकिन यदि बार-बार उलटी आ रही है तो डॉक्टर से तुरंत संपर्क करना जरूरी है।
कमजोरी और थकावट
वैसे तो आजकल कई लोग कमजोरी या थकावट होने की शिकायत करते हैं। लेकिन आप थोड़ा सा विश्राम करने के बाद पुनः तरोताज़ा महसूस करने लगते हो। यदि कैंसर में कमजोरी और थकावट बहुत अधिक है और कुछ हफ्तों या महीनों से निरंतर बनी हुई प्रतीत होती है। रात को अच्छी नींद लेकर सुबह उठने पर भी वही कमजोरी, थकावट या आलस्य महसूस होता है, तो डॉक्टर से तुरंत संपर्क करना जरूरी है।

बुखार
यदि 3 या अधिक हफ्तों से आपको 101 डिग्री से ज्यादा बुखार निरंतर बना हुआ है, आपने डॉक्टर को 3-4 बार दिखाया है, जांचें भी करवाई हैं लेकिन फिर भी डॉक्टर इसका स्पष्ट कारण खोजने में असमर्थ रहा है, तो निश्चित रूप से लीवर कैंसर या किसी गंभीर रोग का लक्षण हैं।
बीमार रहना
वैसे आपको कोई स्पष्ट लक्षण भी नहीं है, लेकिन आप महसूस करते हैं कि सब कुछ ठीक नहीं चल रहा है, पहले जैसा नहीं है, कुछ तो गड़बड़ है तो भी आप चिकित्सक को दिखाइए, चकअप करवाइए।
असामान्य लक्षण
लीवर कैसर्स में कई बार कुछ हॉर्मोन्स का स्त्रवण होता है। ये हॉर्मोन्स कुछ विकार उत्पन्न कर सकते हैं जैसे ब्लड शुगर कम हो जाने (hypoglycemia) के कारण कमजोरी, घबराहट, चक्कर या उलझन महसूस होना, पुरुष में ब्रेस्ट का बढ़ जाना, टेस्टीज का दुर्बल हो जाना, आर.बी.सी. काउंट बढ़ जाना आदि।
जटिलताएं (Complications)
लीवर कैंसर में अनेक जटिलताएं उत्पन्न हो सकती है। जटिलताओं के प्रमुख कारण ट्यूमर का बाइल डक्ट या अन्य संरचना पर दबाव पड़ना, ट्यूमर द्वारा हॉर्मोन्स का स्त्रवण होना, लीवर की कार्य प्रणाली में आए विकार के कारण टॉक्सिन्स जमा होना आदि माने गए हैं। निम्न जटिलताएं प्रमुख हैं।
खून की कमी या एनीमिया
रेड सैल्स काउंट कम होने के कारण खून की कमी या एनीमिया हो जाता है। यह लीवर कैंसर का बहुत सामान्य विकार है, जिसके कई कारण हो सकते हैं। खून का थक्का बनाने के लिए क्लॉटिंग फैक्टर्स की कमी के कारण है। दरअसल खून का थक्का बनाने के लिए लीवर कुछ जरूरी प्रोटीन (जैसे प्रोथ्रोंबिन, फाइब्रिनोजन, फैक्टर II, VII, IX, and X) बनाता है, और लीवर कैंसर में इन प्रोटीन्स की कमी होने से शरीर में रक्तस्त्राव (bleeding) हो सकता है, जो एनीमिया का कारक बनता है।
एनीमिया की वजह से थकावट, सांस लेने में दिक्कत, हृदयगति बढ़ना, त्वचा का फीका या सफेद पड़ जाना, चक्कर आना आदि लक्षण हो सकते हैं। चूंकि लीवर कुछ स्थितियों में रेड सैल्स काउंट बढ़ाता भी है, इस स्थिति में ये दोनों एक दूसरे को निष्प्रभाव कर देते हैं।
बाइल के प्रवाह में रुकावट (Biliary Obstruction)
लीवर का एक अहम कार्य बाइल बनाना है, जो बाइल डक्ट्स के द्वारा सीधे या गॉलब्लॉडर होते हुए ड्युडेनम में पहुँचता है। लीवर का ट्यूमर इन बाइल डक्ट्स में बढ़ सकता है या इन डक्ट्स पर दबाव डाल सकता है। इससे बाइल के प्रवाह में रुकावट पैदा हो जाती है और बिलिरुबिन बढ़ जाता है।
बाइल के प्रवाह में उत्पन्न इस रुकावट के कारण पीलिया, दाईं तरफ पेट दर्द, उबकाई, उलटी और खुजली जैसे लक्षण होते हैं। यदि इस रुकावट का कोई शल्य उपचार नहीं किया गया तो बिलिरुबिन को नियंत्रण में लाना बहुत मुश्किल ही नहीं नामुमकिन काम है।
रक्त-स्त्राव
लीवर खून का थक्का (क्लॉटिंग) बनाने में सहायक प्रोटीन और कुछ फैक्टर्स बनाता है। जब लीवर के अधिकांश हिस्से में ट्यूमर हो जाते हैं तो इन प्रोटीन और क्लॉटिंग फैक्टर्स की कमी होना स्वभाविक है। इस कारण दांत या नाक से रक्त स्त्राव होना आम बात है, जब कैंसर अपना विकराल रूप धारण कर लेता है तब आंतरिक रक्त स्त्राव घातक स्थिति उत्पन्न कर सकता है।
पोर्टल हाईपरटेंशन

लीवर कैंसर (और लीवर के अन्य रोग जैसे सिरोसिस) में आंतों से रक्त स्त्राव हो सकता है। यह रक्त स्त्राव पोर्टल हाईपरटेंशन के कारण होता है। लीवर में स्थित ट्यूमर पोर्टल वेन की शाखाओं पर दबाव डालता है, इस तरह पोर्टल वेन में भी रक्त का दबाव बढ़ता है। इस स्थिति को पोर्टल हाईपरटेंशन कहते हैं, जो ऊपर की रक्त वाहिकाओं (जैसे इसोफेगस) में ब्लड का प्रेशर बढ़ाता है। जिससे इसोफेगस की वाहिकाएं फूल कर कमजोर पड़ जाती हैं (जैसे हमारे पैरों की नसें फूल जाती हैं, जिन्हें हम वेरीकोज वेन्स कहते हैं), इनको हम इसोफेजियल वेरीसेज कहते हैं। इसोफेगस की ये फूली हुई कमजोर वाहिकाएं (esophageal varices) कई बार अचानक टूट-फूट जाती हैं और खतरनाक रक्त स्त्राव का कारक बनती है। यदि तुरंत उपचार नहीं किया जाए तो यह विकार जानलेवा साबित होता है। स्टोमक और आंतों में भी इसी विकार से घातक रक्त स्त्राव हो सकता है।
ब्लड कैल्सियम बढ़ जाना
लीवर कैंसर में ब्लड कैल्सियम का स्तर बढ़ सकता है। इससे उबकाई या मितली आना, मांस-पेशियों में कमजोरी, अस्तव्यस्ता (confusion), बेहोशी और मृत्यु तक हो सकती है।
हिपेटोरीनल सिंड्रोम
इस विकार का कारण किडनी में रक्त-वाहिकाओं में विकार आना और रक्त प्रवाह कम होना है। लीवर कैंसर और अन्य लीवर के रोगों में यह सामान्य विकार है। सिरोसिस के 40 प्रतिशत मरीजों में यह विकार होता है। इसका उपचार कठिन भी है।
हिपेटिक एनसिफेलोपैथी
यह लीवर कैंसर की एक भयावह जटिलता है जिसमें मस्तिष्क प्रभावित होता है। लेकिन समय पर सही उपचार मिलने पर यह ठीक हो सकता है। लीवर की कार्यशीलता में आई कमी के के कारण टॉक्सिन्स मस्तिष्क में पहुच जाते हैं, और मस्तिष्क को आघात पहुँचाते हैं। इस विकार के लक्षण याददाश्त चली जाना, स्थिति-भ्रांति (disorientation), असमंजसता (confusion), बेहोशी आदि हैं। सांस में एक विशिष्ट तरह की गंध और फैलाने पर हाथों का फड़फड़ाना (flapping tremor) इस विकार के अन्य लक्षण हैं।
निदान
प्राइमरी लीवर कैंसर में लीवर की कोशिकाएं अनियंत्रित होकर बढ़ने लगती हैं। इसके निदान हेतु मरीज का स्वास्थ्य परीक्षण, खून की कुछ जांचे, इमेजिंग और बायोप्सी प्रमुख हैं। यदि मरीज को पहले से कोई लीवर की बीमारी या लीवर सिरोसिस है तो निदान के संदर्भ में डॉक्टर का नजरिया अलग होता है। यदि मरीज लीवर सिरोसिस या वायरल हिपेटाइटिस से प्रभावित है तो उसकी हर 6 महीने में सोनोग्राफी और/या अल्फा-फीटोप्रोटीन कर लेना चाहिए, ताकि कैंसर के निदान में विलंब नहीं हो।
शारीरिक जांच
पहले तो चिकित्सक पूछता है कि आपको क्या-क्या तकलीफ है। वह आपके शरीर का गहन परीक्षण करके आश्वस्त हो जाना चाहता है कि आपको पीलिया, खून की कमी, खुजली या पोर्टल हाइपरटेंशन के कोई लक्षण या संकेत जैसे पेट पर नसें फूल जाना आदि तो नहीं हैं। उसके बाद वह आपसे रिस्क फैक्टर्स के बारे में पूछताछ करता है, जैसे कि आप लीवर सिरोसिस या हिपेटाइटिस से प्रभावित तो नहीं हैं या आप नियमित मदिरापान तो नहीं करते हैं। फिर वह आपके पेट का परीक्षण करता है और पता लगाता है कि आपका लीवर बढ़ा हुआ तो नहीं है या लीवर में कोई ट्यूमर तो महसूस तो नहीं होता या पेट फूल (ascites) तो नहीं रहा है।
लेबोरेट्री टेस्ट
लीवर कैंसर के निदान हेतु निम्न टेस्ट तो करवाए जाते हैं।

सी.बी.सी – डब्लू.बी.सी. काउंट (WBC count), डिफ्रेंशियल काउंट (DLC), आर.बी.सी. काउंट (TRBC count), हिमेटोक्रिट, हिमोग्लोबिन, रेड सैल इंडेक्सेज, प्लेटलेट काउंट
इलेक्ट्रोलाइट्स (Na+, K+ and Cl–)
लीवर फंक्शन टेस्ट – इनसे आपको पता चलता है कि आपका लीवर कैसे काम कर रहा है। इसमें प्रोथ्रोम्बिन टाइम, टोटल प्रोटीन, अल्बुमिन, बिलिरुबिन (डायरेक्ट और इंडायरेक्ट), SGOT, SGPT, एल्केलाइन फोस्फेटेज आदि प्रमुख हैं।
कोएगुलेशन स्टडी और पार्श्यल थ्रोम्बोप्लास्टिन टाइम
अल्फा फीटोप्रोटीन
यह एक प्रोटीन है, जिसका स्तर गर्भस्थ भ्रूण में अधिक होता, जो जन्म के बाद सामान्य हो जाता है। लेकिन लीवर कैंसर में अल्फा फीटोप्रोटीन का स्तर बढ़ सकता है क्योंकि ट्यूमर सैल्स और नवनिर्मित हिपेटोसाइट्स अल्फा फीटोप्रोटीन का बनाते हैं। इसी कारण क्रोनिक हिपेटाइटिस-सी की सक्रिय अवस्था के रोगियों में भी इसका स्तर (लगभग 200-300 ng/mL) बढ़ सकता है, लेकिन इन मरीजों में अल्फा फीटोप्रोटीन का स्तर निरंतर बढ़ने की अपेक्षा घटता-बढ़ता रहता है। अल्फा फीटोप्रोटीन कुछ अन्य स्थितियों में भी बढ़ सकता है जैसे लीवर की सर्जरी, लीवर पर हुए कोई टॉक्सिक आघात या हिपेटाइटिस-बी संक्रमण के बाद हुए प्रदाह के कारण।
यदि अल्फा फीटोप्रोटीन का स्तर 400 ng/mL से अधिक है, साथ में लीवर कैंसर के कुछ लक्षण भी हैं और एम.आर.आई. स्केन के नतीजे भी लीवर कैंसर की तरफ इंगित कर रहे हैं तो अल्फा फीटोप्रोटीन का बढ़ा स्तर पक्के तौर पर लीवर कैंसर की पुष्टि कर देता है। अल्फा फीटोप्रोटीन के अन्य प्रारूप और लीवर कैंसर के लिए अच्छे मार्कर्स को खोजा जा रहा है।
सिरोसिस के टेस्ट
शारीरिक परीक्षण और स्केन्स की रिपोर्ट्स देखने के बाद यदि आपके डॉक्टर को लगता है कि आपको सिरोसिस और/या अन्य क्रोनिक लीवर रोग भी है तो सिरोसिस का कारण ढूंढने के लिए वह कुछ नये टेस्ट करवाएगा, जैसे हिपेटाइटिस-बी और सी के परीक्षण, फैरीटिन (इससे पता चलेगा कि कहीं आपको हीमोक्रोमेटोसिस रोग तो नहीं है) आदि।
अन्य टेस्ट
आपका डॉक्टर यह भी मालूम करना चाहता है कि शरीर के बाकी महत्वपूर्ण अवयव कैसे काम कर रहे हैं। उदाहरण के लिए किडनी के कुछ टेस्ट जैसे ब्लड यूरिया और क्रियेटिनीन आदि करवाए जाते हैं, ताकि आपका डॉक्टर पूरी तरह आश्वस्त हो जाए कि किडनी बिलकुल ठीक से काम कर रहे हैं। साथ ही ग्लुकोज, कैल्सियम प्लेटलेट काउंट करवाना जरूरी है क्योंकि लीवर कैंसर इनको भी प्रभावित करता है।
लेबोरेट्री टेस्ट के नतीजों की विवोचना करते समय निम्न बिंदुओं पर गौर करना जरूरी हैः
एनीमिया – हीमोग्लोबिन कम होने का सीधा मतलब है कि इसोफेगस के वेरीसेस के फटने या अन्य कारण से रक्त स्त्राव हुआ है।
थ्रोम्बोसाइटोपीनिया या प्लेटलेट्सका कम होना – प्लेटलेट काउंट का 100,000/μL से कम होना पोर्टल हाईपरटेंशन या बढ़ी हुई स्प्लीन को दर्शाता है।
सोडियम कम होना सिरोसिस, एसाइटिस और गंभीर लीवर विकार की ओर इंगित करता है।
क्रियेटिनीन बढ़ना किसी किडनी या हिपेटोरीनल सिंड्रोम का द्योतक है।
प्रोथ्रोम्बिन टाइम का बढ़ना दर्शाता है कि लीवर क्लॉटिंग के लिए आवश्यक प्रोटीन और फैक्टर नहीं बना पा रहा है।
लीवर के एंजाइम्स (SGOT, SGPT) का बढ़ना हिपेटाइटिस के सक्रिय संक्रमण या अल्कॉहल सेवन को दर्शाता है।
बिलिरुबिन का बढ़ना लीवर के विकार और पीलिया का संकेत है।
ब्लड ग्लूकोज कम होना (Hypoglycemia) लीवर कैंसर की अंतिम अवस्था को दर्शाता, जिसका मतलब है कि अब लीवर ग्लुकोज को ग्लायकोजन के रूप में संचित नहीं कर रहा है।
इमेजिंग
अल्ट्रासाउंड
यह एक साधारण और प्रारंभिक जांच है जिससे पता चलता है कि लीवर में कोई गांठ या ट्यूमर तो नहीं है।
सी.टी स्केन और एम.आर.आई.

यदि अल्ट्रासाउंड में कोई ट्यूमर दिखाई देता है तो सी.टी. स्केन और/या एम.आर.आई. करवाई जाती है, जिससे हमें अधिक स्पष्ट और विस्तृत तस्वीरें प्राप्त होती हैं तथा ट्यूमर के माप, स्थिति और समीपवर्ती रक्त-वाहिकाओं और अवयवों में कैंसर के फैलने की सही-सही जानकारी मिलती है। इन स्केन्स से हमें यह भी पता चलता है कि ट्यूमर कौन से सैल्स से उत्पन्न हुआ है, अर्थात ट्यूमर कैंसर-जनित (malignant) हैं या सामान्य (benign) हैं।
एंजियोग्राफी
आखिर में सी.टी. एंजियोग्राफी या एम.आर.आई. एंजियोग्राफी करवाई जाती है। इस टेस्ट से लीवर को रक्त की आपूर्ति करने वाली आर्टरीज की तस्वीरें ली जाती है। तस्वीरें लेते समय आर्टरीज में एक कॉन्ट्रास्ट दवा प्रवाहित की जाती है।
बायोप्सी
बायोप्सी में एक बड़ी सुई लीवर में स्थित ट्यूमर में घुसाई जाती है और ट्यूमर से कुछ टिश्यूज खींच लिए जाते हैं। मरीज को दर्द नहीं हो, इसलिए त्वचा में एक सुन्न करने की सुई लगा दी जाती है। बायोप्सी की सुई को प्रायः अल्ट्रासाउंड या सी.टी. स्केन के दिशा निर्देश में घुसाया जाता है, ताकि सुई सही स्थान तक सहजता से पहुँचे। ट्यूमर से निकले सैल को पेथोलोजिस्ट माइक्रोस्कोप द्वारा देखता है और अपनी रिपोर्ट देता है।
कभी सर्जरी करते समय पूरे ट्यूमर या ट्यूमर के टुकड़े को निकाल कर बायोप्सी की जाती है। इसे सर्जिकल बायोप्सी कहते हैं।
लीवर कैंसर के निदान में बायोप्सी को जरूरी नहीं माना जाता क्योंकि सी.टी स्केन तथा एम.आर.आई. से बहुत स्पष्ट और सटीक तस्वीरें प्राप्त हो जाती हैं और निदान को पक्का मान लिया जाता है। लीवर कैंसर में बायोप्सी को जरूरी नहीं मानने का एक बड़ा कारण यह भी है कि बायोप्सी लेते समय लीवर के स्वस्थ हिस्से में कैंसर सैल्स पहुंच सकते हैं और बाद में लीवर ट्रांसप्लांट करने में परेशानी पैदा कर सकते हैं।
लीवर कैंसर का उपचार
ऐलोपेथी में आजकल हिपेटोसेल्युलर कार्सिनोमा का उपचार कैंसर की स्टेज, मरीज की इच्छाशक्ति (मसलन क्या वह सर्जरी करवाना चाहता है या क्या वह सर्जरी के आघात को सहन कर पाएगा) और लीवर ट्रांसप्लांट की उपलब्धता पर निर्भर करता है। उपचार का चुनाव करते समय हमारे सामने कई उद्देश्य हो सकते हैं।
ऐलोपेथी में क्यौर और रेमीशन शब्दों का प्रयोग अक्सर होता है, जिन्हें समझने की जरूरत है। क्योर का मतलब है कि उपचार के बाद मरीज के शरीर में कैंसर खत्म हो चुका है और कैंसर कभी लौटकर नहीं आएगा। लेकिन इसकी बात की जिम्मेदारी कोई नहीं ले सकता। रेमीशन का मतलब है कि उपचार के बाद मरीज के लक्षणों पर लगाम लग चुकी है और वह सामान्य सी जिंदगी जी रहा है, हालांकि शरीर में कैंसर खत्म नहीं हुआ है। रेमीशन दो प्रकार का होता है, पूर्ण और आंशिक।
उपचारक या क्योरेटिव – यदि मरीज के लीवर में एक या कुछ जगह ही छोटे ट्यूमर हैं, तो सर्जरी द्वारा ट्यूमर निकाल देना (उच्छेदन=resection) उपचारक हो सकता है। इन दिनों ऐलोपेथी के अनुसार इस सर्जरी के लिए दो विकल्प माने गए हैं। 1- आंशिक हिपेटेक्टॉमी यानि कैंसर से प्रवावित हिस्से को निकाल देना और 2- ऑर्थोटोपिक लीवर ट्रांसप्लांट यानि बीमार लीवर को निकालकर उसकी जगह एक स्वस्थ लीवर प्रत्यारोपित कर देना।
ब्रिजिंग – यह उपचार लीवर कैंसर के उस मरीजों को दिया जाता है, जिसका लीवर ट्रांसप्लांट हो सकता है, वह इसके लिए तैयार भी है और लीवर मिलने की प्रतीक्षा कर रहा है। लीवर मिलने तक ट्यूमर की वृद्धि रोकने हेतु उसे कुछ उपचार दिए जाते हैं।
कैंसर की स्टेज नीचे लाने हेतु उपचार – यह उपचार उसन मरीज के लिए है, जिनका ट्यूमर बढ़ तो चुके हैं, लेकिन कैंसर लीवर से बाहर नहीं गया है और उसका क्योरेटिव उपचार भी संभव नहीं है। इसलिए ट्यूमर्स की संख्या और आकार छोटा करने के लिए उसे टारगेटेड उपचार देते हैं ताकि लीवर उपलबेध होते ही ट्रांसप्लांट किया जा सके।
प्रशामक उपचार (Palliative) – यह उपचार उसके लिए है जिसका कैंसर बहुत बढ़ चुका है, लीवर के बाहर तक फैल चुका है और उसकी सर्जरी नहीं की जा सकती। ऐसे मरीज को उसके लक्षण और तकलीफों को कम करने हेतु कुछ उपलब्ध उपचार दिए जाते हैं, ताकि वह सुकून की थोड़ी-बहुत जिंदगी बिता सके।
स्थानिक उपचार – लीवर कैंसर के कुछ ऐसे उपचार उपलब्ध हैं तो सीधे लीवर ट्यूमर्स पर काम करते हैं और ट्यूमर्स को खत्म करते हैं, जैसे रेडियोफ्रिक्वेंसी-एम्बोलाइजेशन (RFA), कीमो-एम्बोलाइजेशन या क्रायोऐब्लेशन आदि। ये उपचार सर्जरी का अच्छा विकल्प हैं और अन्य उपचार के साथ दिए जा सकते हैं। बाद में संभव हो तो ट्रांसप्लांट किया जा सकता है।
उच्छेदन या Surgical removal
लीवर ट्यूमर को शल्य क्रिया द्वारा निकाल देने से अच्छे परिणाम मिलते हैं, लेकिन 5–15% मरीजों में ही सर्जरी करना संभव हो पाता है। जब कैंसर डायग्नोस होता है तक अधिकांश मरीजों का कैसर बहुत बढ़ा हुआ होता है या लीवर काम नहीं कर रहा होता है। ऐसी स्थिति में सर्जरी करना मुश्किल ही नहीं नामुमकिन हो जाता है। सफलतापूर्वक सर्जरी तभी की जा सकती है, जब पूरे ट्यूमर्स को सुरक्षित तरीके से निकालना संभव हो सके, साथ ही बचा हुआ लीवर भी बढ़िया काम कर रहा हो। इसलिए सर्जरी से पहले लीवर के सभी स्केन और टेस्ट करवा लिए जाते हैं और ट्यूमर के नाप, आकार, स्थिति, और फैलाव की सही-सही जानकारी हासिल कर ली जाती है, साथ ही यह भी सुनिश्चित कर लिया जाता है कि बचा हुआ लीवर शरीर के सारे मेटाबोलिक कार्य करने में सक्षम है। विदित रहे कि सर्जरी हेतु 25% लीवर स्वस्थ होना जरूरी है। यदि मरीज को सिरोसिस भी है तो 40% प्रतिशत स्वस्थ लीवर बचना चाहिए। लीवर कैंसर के साथ मरीज को सिरोसिस होना “करेला और उपर से नीम चढ़ा” कहावत को पूरी तरह चरितार्थ करता है। इस स्थिति में सर्जरी बहुत जोखम का काम है।
सर्जरी के संभावित खतरे
लीवर की सर्जरी एक बड़ी जोखम भरी प्रक्रिया है। लीवर में बड़ी-बड़ी रक्त-वाहिकाएं होती है और हमेशा रक्त-स्त्राव का खतरा बना रहता है। साथ में इंफेक्शन, निमोनिया और निश्चेतन दवा के साइड-इफेक्ट्स कभी भी हो सकते हैं।
लीवर ट्रांसप्लांट या प्रत्यारोपण
लीवर ट्रांसप्लांट में मरीज के बीमार लीवर निकाल कर जिंदा या मृत डोनर का लीवर प्रत्यारोपित कर दिया जाता है। मृत डोनर का मतलब है डोनर की मृत्यु के तुरंत बाद उसका लीवर निकाल कर 24 घंटे भीतर प्रत्यारोपित कर दिया जाता है।
हालांकि शुरूआती दौर में लीवर प्रत्यारोपण के परिणाम (20%–36%) अच्छे नहीं रहे थे। लेकिन धीरे-धीरे शल्य तकनीक बेहतर हो रही है और अब ठीक-ठाक परिणाम मिल रहे हैं। यदि प्रत्यारोपण से पहले कैंसर लीवर के बाहर फैल चुका है, जो हमारी जानकारी में भी नहीं है तो यह एक चिंता का विषय है। क्योंकि प्रत्यारोपण के बाद दी जाने वाली इम्युनासप्रेसिव दवाएं कैंसर को तेजी से फैलाती हैं।

प्रत्यारोपण की एक प्रमुख समस्या इम्युनासप्रेसिव दवाओं के साइड-इफेकिट की होती है। प्रत्यारोपण के बाद मरीज का इम्युन सिस्टम पराये लीवर को आसानी से नहीं अपनाता बल्कि उसे एक बाहरी आक्रमण मानकर उस पर हमले करता रहता है। यह एक बड़ी समस्या है, जिसके समाधान हेतु लंबे समय तक उसे इम्युनासप्रेसिव दवाएं खिलाई जाती हैं। ये इम्युन सिस्टम को दबाकर रखती हैं और नये लीवर की रक्षा करती हैं लेकिन इनके कई साइड-इफेक्ट भी होते हैं, जैसे हाई ब्लड प्रेशर, कॉलेस्टेरोल बढ़ना, किडनी संबंधी विकार, हड्डियां कमजोर होना (osteoporosis) और डायबिटीज।
ट्यूमर को नष्ट करने के स्थानिक उपचार
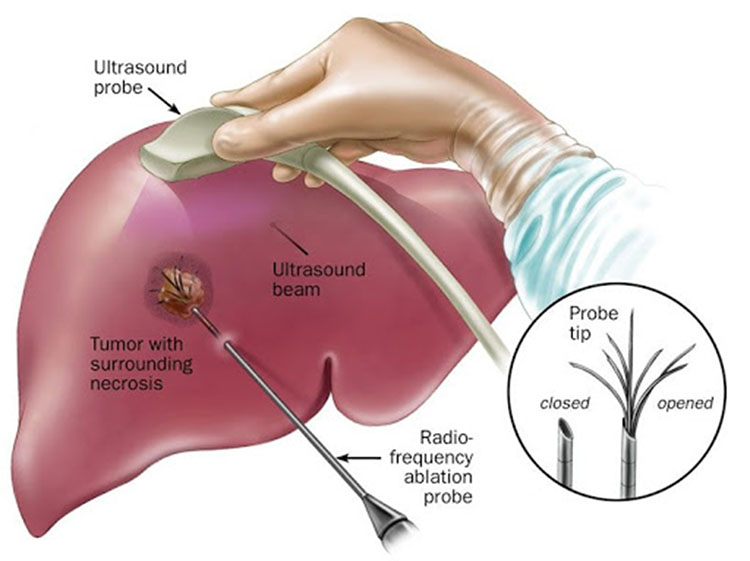
रेडियो-फ्रिक्वेंसी एब्लेशन (RFA)
इस उपचार में उच्च आवृति की रेडियो तरंगों द्वारा ट्यूमर को गर्म करके नष्ट कर दिया जाता है। इलेक्ट्रोड्स को अल्ट्रासाउंड के दिशा-निर्देश में या लेपेरोस्कोप या शल्य क्रिया द्वारा छोटे ट्यूमर (<5 cm) में गाड़ दिया जाता है। फिर उनमें रेडियो वेव्स प्रवाहित कर ट्यूमर को जला देते हैं। 4 से.मी. से छोटे ट्यूमर्स में अच्छे परिणाम मिलते हैं। चूँकि यह एक स्थानिक उपचार है और स्वस्थ ऊतक को कोई विषेश नुकसान नहीं पहुँचाता इसलिए इस उपचार को कई बार दिया जा सकता है।
क्रायोएबलेशन
इस उपचार में ट्यूमर को ठंडी विधि से नष्ट किया जाता है। नष्ट हुए ट्यूमर की मृत कोशिकाएं धीरे-धीरे खून में मिल जाती हैं। जिन छोटे ट्यूमर्स में सर्जरी नहीं हो पाती, उनमें इस उपचार से अच्छे परिणाम मिलते हैं। इस विधि में स्टील की एक सलाई ट्यूमर में घुसाई जाती है और सलाई के सिरे में ठंडी नाइट्रोजन गैस 15 मिनट के लिए प्रवाहित की जाती है। 10 मिनट रुककर नाइट्रोजन गैस पुनः 15 मिनट के लिए प्रवाहित की जाती है। इस गैस का तापमान -190 डिग्री सेल्सियस होता है, जो ट्यूमर को पूरी तरह नष्ट कर देता है। कुछ मिनटों बाद सलाई को निकाल लिया जाता है। यदि कहीं रक्त स्त्राव है तो उसका उपचार करके मरीज को एक दिन आई.सी.यू. में रखते हैं और 3-4 दिन में घर भेज देते हैं। यदि मरीज का चुनाव सोच-समझ कर हो और शल्य प्रक्रिया अनुभवी चिकित्सक के हाथों संपन्न हो तो परिणाम अच्छे ही मिलते हैं। कई बार हम लीवर कैंसर के मरीज की सर्जरी करते हैं और कुछ छोटे ट्यूमर्स छूट जाते हैं, उनको क्रायोएबलेशन से नष्ट कर सकते हैं, क्योंकि उनकी सर्जरी करना संभव नहीं होता।
आर्टीरियल केथेटर-बेस्ड ट्रीटमेंट (TACE)
यह उपचार उन मरीजों के लिए हितकारी माना गया है, जिनका ट्यूमर छोटा है, लीवर ठीक से काम कर रहा है और रक्त-वाहिकाओं में कैंसर नहीं फैला है। लेकिन उनके लिए वर्जित है, जिनका ट्यूमर बड़ा है (>8 cm), पोर्टल वेन में थ्रोम्बोसिस है, ट्यूमर में पोर्टल-सिस्टेमिक शंट है और लीवर ठीक से काम भी नहीं कर रहा है।

सेलेक्टिव इंटरनल रेडियेशन थेरेपी (SIRT)
इस उपचार में ट्यूमर के अंदर रेडियेशन देकर उसे खत्म किया जाता है। इस प्रक्रिया में टेस की तरह ही, रेडियोलोजिस्ट ट्यूमर को रक्त पहुंचाने वाली आर्टरी में एक विशिष्ट एजेंट को छोड़ता है। अमूमन यट्रियम-90 (Yttrium-90) नामक रेडियोधर्मी एजेंट का प्रयोग होता है, जो दानों के रूप में मिलता है। ये दाने आर्टरी में फंस जाते हैं तथा उसे अवरुद्ध कर देते हैं और कैंसर कोशिकाओं को सीधा रेडियेशन देते हैं। इसमें कैंसर कोशिकाओं को रेडियेशन की अच्छी मात्रा मिल जाती है, लेकिन पास की स्वस्थ कोशिकाएं रेडियेशन से वंचित और सुरक्षित रहती है। यह उपचार भले कैंसर को बिलकुल ठीक नहीं करे लेकिन फायदा तो होता ही है। यट्रियम-90 दो नामों से उपलब्ध है, सर-स्फीयर और थेरास्फीयर (SIR-Spheres और TheraSphere)।
कीमोथेरेपी
जिन मरीजो में सर्जरी, लीवर प्रत्यारोपण और स्थानिक उपचार देना संभव नहीं है, उनके लिए कीमोथेरेपी को ही मुख्य उपचार माना जाता है। भले ही वैकल्पिक चिकित्सक कीमोथेरेपी को एक विध्वंसक उपचार मानते हों लेकिन ऐलोपेथी के डॉक्टर्स तो इसी को बढ़िया उपचार मानते हैं। ऐलोपेथी के डॉक्टर्स यह भी मानते हैं कि दुर्भाग्यवश हिपेटोसेल्युलर कार्सिनोमा में कीमोथेरेपी कुछ खास साबित नहीं होती। फिर लीवर कैंसर में मल्टी-ड्रग रजिस्टेंस भी एक समस्या है जो कीमोथेरेपी को बेअसर बनाता है।
जिन मरीजों का लीवर ठीक काम नहीं कर रहा हो या उन्हें सिरोसिस की बीमारी भी है, उनमें कीमोथेरेपी असर भी कम करती है और वे इसे सहन भी नहीं कर पाते। लेकिन लीवर कैंसर के वे युवा मरीज जिनको हिपेटाइटिस की वजह से सिरोसिस हुआ है, वे कीमो से अपेक्षाकृत बेहतर परिणाम प्राप्त करते हैं। प्रायः डोक्सोरुबीसिन, सिसप्लेटिन और फ्लोरोयूरेसिल प्रयोग की जाती हैं। इनकी प्रभावी दर 10% हैं और रोगी का जीवनकाल बढ़ाने में इनकी उपयोगिता साबित नहीं हो सकी है। फ्रांस में हुई एक रिसर्च में देखा गया कि जेमसाइटेबीन और ऑग्जेलोप्लेटिन के प्रयोग से बड़े हिपेटोमा थोड़े छोटे हुए है।
सर्जरी और रेडियो-फ्रिक्वेंसी ऐब्लेशन के बाद सहायक उपचार के रूप में टार्गेटेड कीमोथेरेपी देने से कोई खास फायदा नहीं देखा गया है। इस रोग में कई हॉर्मोन्स और अन्य रसायन जैसे टेमोक्सीफेन, एंटी-एंड्रोजन (साइप्रोटेरोन और कीटोकोनेजोल), इंटरफेरोन, इंटरल्यूकिन (IL)-2 और ऑक्टेरोटाइड भी प्रयोग किए गए, परंतु सफलता नहीं मिली पाई। वर्तमान में सर्जरी, लीवर ट्रासप्लांट और रेडियो-फ्रिक्वेंसी ऐब्लेशन पर ही थोड़ी बहुत उम्मीद टिकी हुई है।
सोराफोनिब
सोराफेनिब एक कीमोथेरेपी की दवा है, जो गोली के रूप में दी जाती है। यह एंटी-एंजियोजेनिक, प्रोएपोप्टोटिक और रेफ-काइनेज इन्हिबिटरी गुणों से लेस है और एफ.डी.ए. द्वारा लीवर कैंसर के लिए अनुमोदित है और आजकल खूब लिखी जा रही है।
जिन मरीजों को सोराफोनिब से साइड-इफेक्ट होने लगे, उन्हें लेनवाटिनिब (lenvatinib) दी जा सकती है। हाई ब्लड-प्रेशर, दस्त लगना, भूख न लगना, वजन कम होना, थकावट इसके मुख्य साइड-इफेक्ट हैं।
रेगोराफेनिब (regorafenib) कैंसर सैल्स बढ़ने के लिए जरूरी प्रोटीन को निष्क्रिय करती है और सोराफोनिब व लेनवाटिनिबके बाद तीसरा विकल्प है। थकावट, भूख न लगना, वजन कम होना, हाथ-पैरों पर लाल दाने हो जाना, हाई ब्लड-प्रेशर, बुखार, इंफेक्शन, दस्त, बदन में दर्द इसके साइड-इफेक्ट हैं।
अन्य कीमो ड्रग्स
यदि सोराफोनिब, लेविमा और रिगोराफेनिब काम नहीं करें तो निम्न दवाइयां प्रयोग की जा सकती हैं। 1- निवोलुमेब 2- निवोलुमेब 3- पम्ब्रोलिजुमेब 4- काबोजेंटिमेब 5- रामोसिरुमेब
अन्य उपचार
पोर्टल वेन एम्बोलाइजेशन (PVE)
इस उपचार में पोर्टल वेन में अमुक एम्बोलाइजेशन एजेंट इंजेक्ट किया जाता है, जिससे पोर्टल वेन अवरुद्ध हो जाती है और लीवर के संबंधित हिस्से (जिसमें ट्यूमर स्थित होता है) को नष्ट कर देती है। यह उपचार उन मरीजों को दिया जाता है जिनके लीवर का अधिकांश हिस्सा बीमार और बेकार हो चुका है और सर्जरी भी संभव नहीं है, क्योंकि लीवर का बचा हुआ हिस्सा इतना छोटा है कि वह मरीज की मेटाबोलिक जरूरतों को पूरा नहीं कर सकता। उदाहरण के लिए दांई मुख्य पोर्टल वेन का एम्बोलाइजेशन करने पर क्षतिपूर्ति हेतु लीवर का स्वस्थ बांया लोब पुनर्निर्मित होकर बड़ा हो जाएगा और बढ़िया काम करने लगेगा। तब हम मरीज की सर्जरी कर सकते हैं।
जटिलताओं का उपचार
पीलिया
यह पद्धति उन मरीजों के लिए बेहतर है जो सर्जरी के लिए अयोग्य हैं या लीवर प्रत्यारोपण के लिए प्रतीक्षारत हैं। कीमो-एंबोलाइजोशन पद्धति में सबसे पहले फीमोरल आर्टरी में एक केथेटर डालकर लीवर में पहुँचाया जाता है। फिर कीमोथेरेपी में प्रयुक्त दवा जैसे सिसप्लेटिन, रेडियो-ओपेक कॉन्ट्रास्ट (जैसे लिपिडोल) और एम्बोलिक एजेंट (जैसे जेलफॉम) के मिश्रण को दांई या बांई हिपेटिक आर्टरी में छोड़ देते हैं। एम्बोलिक एजेंट ट्यूमर का रक्त-प्रवाह अवरुद्ध कर ट्यूमर को खत्म कर देता है। इस उपचार का उद्देश्य ट्यूमर तक कीमो दवा पहुंचाने के साथ-साथ उसको रक्त देने वाली आर्टरी को अवरुद्ध करना है। बाद में मरीज का सी.टी. स्केन किया जाता है और यदि ट्यूमर नष्ट नहीं हुआ है तो इस उपचार को दोबारा दिया जाता है।
पीलिया रक्त में बिलिरुबिन बढ़ने के फलस्वरूप होता है और हम बिलिरुबिन बढ़ने के कारण पर प्रहार करके ही पीलिया को ठीक कर सकते हैं। यदि पीलिया ट्यूमर या सिरोसिस के कारण हुआ है तो हमें निम्न उपचार करने होंगे।
1- बिलिरुबिन के प्रवाह में आई रुकावट को दूर करने के लिए उचित शल्य करना चाहिए। इसके लिए एक प्लास्टिक या मेटल का स्टेंट डालकर बिलिरुबिन के प्रवाह में आई रुकावट दूर कर दी जाती है।
2- पीलिया की वजह से खुजली होती है। त्वचा पर हाइपो-ऐलर्जिक लोशन और लुब्रिकेंट का प्रयोग खुजली में राहत देता है। खुजली में सेट्रेजीन या एंटी-डिप्रेसेंट भी हितकारी मानी गई है।
पोर्टल हाईपरटेंशन
इसके उपचार का मुख्य उद्देश्य पोर्टल प्रेशर को कम करना और इसके लक्षण उत्पन्न होने पर उनका उपचार करना है। इस मंजिल को हासिल करना और उस पर टिके रहना थोड़ा मुश्किल होता है। पेट (पेरीटोनियल केविटी) में पानी इकट्ठा हो जाने को ऐसाइटिस कहते हैं। इसके उपचार हेतु हम मरीज को दिनभर में डेढ़ लीटर से कम पानी और तरल देते हैं। इस डेढ़ लीटर में पीने वाला पानी और इंट्रावीनस दिए जाने वाला तरल दोनों शामिल है।
1- डाययूरेटिक्स – इसमें लेसिक्स और स्पाइरोनोलेक्टोन दिए जाते हैं।
2- एब्डोमिनल पेरासिंटेसिस – यदि मरीज के पेट में तरल भरा है तो पेट में बड़ी सुई डालकर तरल निकाल लिया जाता है।
3- इसोफेजियल वेरीसेज –

पोर्टल हाइपरटेंशन के कारण इसोफेगस और स्टोमक में रक्तवाहिकाएं फूलकर वेरीसेज बन जाती हैं। ये अनायास ही टूट कर घातक रक्त स्त्राव का सबब बन सकती हैं। इससे खून की उलटियां शुरू हो जाती हैं और रक्त स्त्राव की वजह से दस्त भी गहरे-काले आने लगते हैं। यह एक गंभीर आपातकालीन स्थिति है और इसका उपचार अनुभवी डॉक्टर्स द्वारा किसी अच्छे आधुनिक अस्पताल में किया जाना चाहिए। इसमे निम्न उपचार दिए जाते हैं।

4- बीटाब्लोकर – प्रोप्रेनोलोल
5- वेजोप्रेसिन – वेरीसेज से रक्त स्त्राव हो रहा हो तो तुरंत वेजोप्रेसिन इंट्रावीनस दिया जाता है। साथ में नाइट्रोग्लीसरीन भी देना चाहिए। वर्तमान में सोमेटोस्टेटिन चिकित्सकों की पसंदीदा दवाई है।
6- एंटीबायोटिक्स
7- ब्लड ट्रांसफ्यूजन
8- एंडोस्कोपिक उपचार
बेंडिंग – वेरीसेज से होने वाले रक्त स्त्राव को रोकने के लिए एंडोस्कोप द्वारा विशेष उपकरण से नसों पर इलास्टिक रिंग चढ़ा दी जाती है, जिससे खून बहना बंद हो जाता है। इस प्रक्रिया को बेंडिंग कहते हैं।
स्क्लिरोथेरेपी – इस प्रक्रिया में विशेष उपकरण द्वारा 1-10 mL स्क्लीरोजिंग दवा (सोडियम मोरुएट, सोडियम टेट्राडेसाइल सल्फेट, इथेनोलेमीन ऑलिएट या शुद्ध अल्कॉहल) सीधी वेरीसेज में और आसपास घुसा दी जाती है। वेरीसेज स्क्लिरोज होकर रक्त-स्त्राव बंद कर देती है।
बेलून टेम्पोनेड – बेलून टेम्पोनेड में एक विशेष तरह की सेंग्सटेकन ब्लेकमोर ट्यूब प्रयोग की जाती है, जिसके सिरे पर बेलून बने होते हैं। इस ट्यूब को इसोफेगस में घुसाया जाता है और जब ट्यूब का सिरा खून का रिसाव कर रही वेरीसेज तक पहुँच जाता है तो बेलून को फुला दिया जाता है। फूला हुआ बेलून वेरीसेज पर दबाव डालकर रक्तस्त्राव को बंदकर देता हैं। जब कोई मेडीकल और एंडोस्कोपिक उपचार काम नहीं करे या उपलब्ध नहीं हो तभी इस प्रक्रिया को प्रयोग किया जाता है।

शंटिंग पद्धति (नॉनसर्जिकल ट्रांसजुगुलर इंट्राहिपेटिक पोर्टल-सिस्टेमिक शंट TIPSS) – यह एक रेडियोलोजिक पद्धति है, जो हाल के दिनों में खास तौर पर गेस्ट्रिक वेरीसेज के उपचार के लिए प्रचलित हुई है। इस पद्धति में एक तरह से पोर्टल और सिस्टेमिक रक्त-वाहिकाओं को बीच एक शंट या बाईपास बना दिया जाता है। इस पद्धति को उन मरीजों के लिए भी अनुमोदित किया गया है, जिनमें बार-बार मेडीकल और एंडोस्कोपिक उपचार देने पर भी सफलता नहीं मिल पाई है। यदि लीवर सिरोसिस, किडनी फेल्यर और हार्ट फेल्यर हो तो यह पद्धति प्रयोग नहीं करना चाहिए।
सर्जिकल शंट – इसमें शल्य क्रिया द्वारा पोर्टल और सिस्टेमिक रक्त-वाहिकाओं को बीच एक शंट बना दिया जाता है। पोर्टल हाईपरटेंशन में इस शल्य का उद्देश्य 1- पोर्टल वीनस प्रेशर कम करना 2- हिपेटिक और पोर्टल रक्त-प्रवाह को नियंत्रित रखना और 3- हिपेटिक एनसिफेलोपेथी पर सकारात्मक प्रभाव डालना है।
यह लीवर कैंसर की एक भयावह जटिलता है, जिसमें मस्तिष्क प्रभावित होता है और डेमेज होने लगता है। लीवर की कार्यशीलता में आई कमी के कारण टॉक्सिन्स (जैसे अमोनिया) मस्तिष्क में पहुच जाते हैं, और मस्तिष्क की कार्य प्रणाली में बाधक बनते हैं, आघात पहुँचाते हैं। यह एक आपातकालीन स्थिति हैं, जिसका तुरंत किसी अच्छे अस्पताल के आई.सी.यू. में होना चाहिए। इसमें निम्न उपचार दिए जाते हैं।
हिपेटिक एनसिफेलोपेथी या मस्तिष्क विकृति
1- मस्तिष्क विकृति के अन्य कारण ढूँढ़ना और संबंधित उपचार करना।
2- आर्टीरियल अमोनिया का स्तर, इलेक्ट्रोलाइट्स व रक्त के अन्य सभी पेरामीटर्स की नियमित जांच और यथासंभव उपचार होना चाहिए। कब्जी, रक्त-स्त्राव, इंफेक्शन की उपस्थिति पर नजर रखना और समुचित उपचार जरूरी है।
3- मस्तिष्क को शांत करने वाली बेंजोडायजेपीन्स ग्रुप की दवाएं दवाओं के प्रयोग से बचें। यदि मरीज व्याकुल और उत्तेजित है तो उसे शांत करने के लिए हेलोपेरिडोल दे सकते हैं।
4- गंभीर मरीज में सांस रुक जाने का खतरा रहता है इसलिए ट्रेकियोस्टॉमी कर देनी चाहिए। दवा और भोजन देने के लिए नेजो-गेस्ट्रिक ट्यूब डाल देनी चाहिए।
5- लेक्ट्यूलोज बहुत जरूरी उपचार है। 30 एस.एल. लेक्टूलोज को नेजो-गेस्ट्रिक ट्यूब से तीन बार या अधिक दिया जाता है। लेक्ट्यूलोज कई तरीकों से आंतो में अमोनिया उत्पादन पर रोक लगा देता है और बनी हुई टॉक्सिक अमोनिया को अमोनियम ऑयन में परिवर्तित कर देता है। लेक्ट्यूलोज कब्जी भी दूर करता है। गंभीर रोगी में लेक्ट्यूलोज का एनीमा भी दिया जाता है। प्रोबायोटिक्स और फोस्फेट एनीमा भी प्रचलित है।
6 – कोलोन में अमोनिया पैदा करने वाले जीवाणुओं को मारने के लिए निओमाइसिन या अन्य एंटीबायोटिक्स जैसे वेंकोमाइसिन, पेरोमोमाइसिन, क्विनोलोन्स (सिप्रोफ्लोक्सेसिन टाइप की एंटीबायोटिक्स), रिफाक्सिमिन दी जाती है। ये सारे एंटीबायोटिक्स मुंह के द्वारा ही दिए जाते हैं। निओमाइसिन की डोज 250 मि.ग्राम दिन मे 2 से 4 बार है, वैसे इसे 4 ग्राम प्रति दिन तक दिया जा सकता है।
7- एल-ऑर्निथिन एल-एस्पार्टेट (हिपामर्ज) रक्त में अमोनिया का स्तर कम करते हैं और मुँह के द्वारा या इंट्रावीनस दिए जाते हैं।
8- सोडियम फिनाइलब्युटिरेट (Buphenyl), इंट्रावीनस सोडियम फिनाइलएसीटेट को सोडियम बेंजोएट (Ammonul) और ग्लीसरोल फिनाइलएसीटेट (Ravicti) के साथ दिया जाता है।
9- एल-कार्निटिन और जिंक







बहुत ही उपयोगी और सार्थक जानकारी। समाज के लोगो को स्वस्थ रखने और स्वस्थ रहने के इतने सरल बातें सरलता से आप ने समझा दिया है,वो बहुत उपयोगी है। धन्यवाद आप श्री को
https://waterfallmagazine.com
I blog quite often and I really appreciate your information. This great article has really peaked my interest.
I’m going to bookmark your website and keep checking for new information about once a week.
I opted in for your RSS feed too.